Introduction
La résistance aux antimicrobiens est une menace pour la santé publique au niveau mondial qui tue au moins 1,27 million de personnes et est associée à près de 5 millions de décès dans le monde en 2019 [1]. Si cette tendance se poursuit sans que de nouveaux médicaments soient disponibles pour traiter les infections bactériennes, on estime que 10 millions de personnes mourront chaque année de ce phénomène d’ici à 2050. Aux États-Unis, selon les Centers for Disease Control and Prevention (CDC), plus de 2,8 millions d’infections résistantes aux antimicrobiens se produisent chaque année et plus de 35 000 personnes en meurent [2]. En France, 103 000 infections dues à des bactéries résistantes aux antibiotiques sont survenues en 2019, et 4 480 décès liés à ces infections ont été recensés [3]. La lutte contre la diffusion des bactéries multirésistantes aux antibiotiques associe deux leviers : la lutte contre la transmission croisée à l’intérieur des établissements médico-sociaux mais aussi dans la communauté, et un usage raisonné des antibiotiques afin de diminuer la pression de sélection. D’autres facteurs peuvent y contribuer, comme l’utilisation des vaccins qui prévient la transmission des micro-organismes et limite l’utilisation des anti-infectieux pour traiter ces infections ou les surinfections bactériennes secondaires. La stratégie nationale 2022-2025 de prévention des infections et de l’antibiorésistance publiée par le ministère des Solidarités et de la Santé développe une approche globale ambitieuse [4]. Parmi les actions préconisées, le développement des équipes multidisciplinaires en antibiothérapie (EMA) intervenant dans les différents secteurs de soins constitue un point fondamental de la stratégie (action 27). Ces équipes regroupent des médecins infectiologues, des pharmaciens impliqués dans le bon usage des antibiotiques (BUA) et des infirmiers en thérapeutique anti-infectieuse (ITAI). Nous allons nous intéresser au rôle et la formation de ces infirmiers.
Place des infirmiers en thérapeutique anti-infectieuse au sein des équipes multidisciplinaires en antibiothérapie
Il y a plus de vingt ans, la quatorzième conférence de consensus organisée par la Société de pathologie infectieuse de langue française s’interrogeait sur la façon d’améliorer la qualité de l’antibiothérapie dans les établissements de soins [5]. L’une des réponses fut de créer sous trois ans dans chaque établissement de santé une équipe opérationnelle en infectiologie (EOI) constituée d’un clinicien référent en infectiologie, d’un microbiologiste et d’un pharmacien. Un membre de l’équipe opérationnelle d’hygiène (EOH) ou du comité de lutte contre les infections nosocomiales pouvait compléter cette équipe. Les missions et secteurs d’activité de ces équipes ont évolué ; la composition des EOI inclut désormais des ITAI pour devenir ainsi des EMA [6].
Missions des infirmiers en thérapeutique anti-infectieuse
Les missions des ITAI sont variées, mettant en avant leurs compétences particulières liées à leur formation initiale et à leur spécialisation (Tableau I).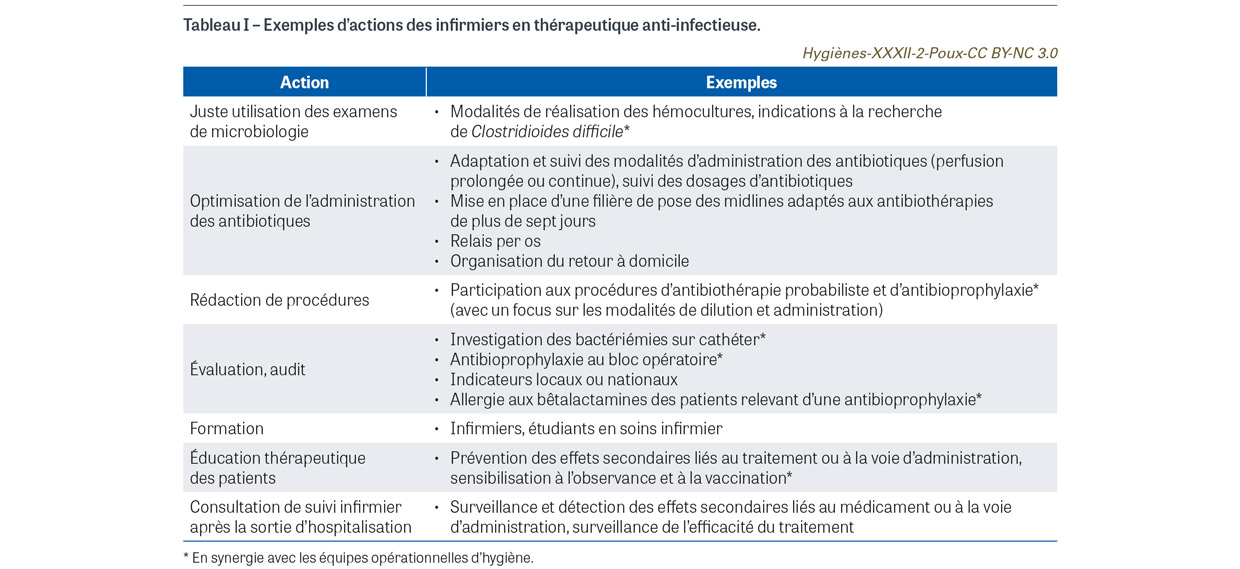
Actions intrahospitalières
Parmi les actions réalisées au sein de l’hôpital, il est possible de citer :
- L’optimisation des modalités d’administration des anti-infectieux. Cette optimisation peut avoir pour objectif une augmentation de l’efficacité des antibiotiques (par exemple l’utilisation des perfusions prolongées ou continues de bêtalactamines qui améliorent leurs paramètres pharmacocinétiques et pharmacodynamiques prédicteurs de l’efficacité). Dans d’autres situations, le suivi de l’administration des antibiotiques aux patients permet de prévenir les complications iatrogènes associées : perfusion d’amoxicilline-acide clavulanique et apparition de cristallurie, administration de vancomycine et survenue de veinite, manipulation du ganciclovir et des urines du patient et risques pour les soignants.
- Le suivi des patients allergiques aux bêtalactamines et l’adaptation de leur antibioprophylaxie à l’occasion d’une intervention chirurgicale. Une première approche consiste à s’assurer de la conformité de la molécule alternative choisie, du mode et du délai d’administration. Par ailleurs, il est établi que l’impossibilité d’administration d’une bêtalactamine constitue une perte de chance significative de prévenir une infection du site opératoire, et que la grande majorité des allergies déclarées ne sont pas confirmées par une expertise allergologique [7,8]. Un travail est donc entrepris pour « délabéliser » l’allergie chez ces patients par une anamnèse systématique, complétée si nécessaire par une consultation auprès d’un allergologue.
- La construction d’outils d’aide au bon usage des anti-infectieux destinés aux soignants médicaux et paramédicaux : tableau de préparation et de dilution des principaux antibiotiques, triptyque avec rappel des bonnes pratiques de dosage des antibiotiques, des verrous antibiotiques et des doses de charge, tableau des bonnes pratiques de prélèvement microbiologique, tableau de compatibilité des antibiotiques avec un outil informatisé interactif.
- La participation aux enquêtes, audits et indicateurs aux niveaux local – connaissances des infirmiers sur le BUA, recensement du nombre de pompes volumétriques par service, suivi des avis infectieux (application conforme des avis donnés par l’EMA) – et national – participation à l’enquête nationale de prévalence des infections nosocomiales, au recueil des indicateurs de qualité et de sécurité des soins en établissements de santé (Iqss), notamment l’indicateur Atbir1 (« taux de patients hospitalisés ayant une prescription d’antibiotiques [ATB] inférieure ou égale à sept jours ou moins, ou justifiée pour une durée supérieure, pour infection respiratoire [IR] basse »).
- La participation à la révision des protocoles concernant le BUA (antibioprophylaxie, antibiothérapie empirique…) et leurs modalités d’administration (participation à la mise en place et au fonctionnement d’une filière de pose de cathéters midlines pour les antibiothérapies de plus de sept jours).
- La participation aux actions de promotion du bon usage des analyses microbiologiques de laboratoire : modalités de prélèvement des hémocultures, indication de la réalisation d’examen cytobactériologiques des urines ou de recherche de Clostridioides difficile. En effet, les dérives concernant la prescription ou la réalisation de ces examens peuvent être à l’origine de prescriptions antibiotiques inappropriées.
- L’éducation thérapeutique des patients en sortie d’hospitalisation : préparation à la sortie d’hospitalisation du patient sous antibiotique par voie intraveineuse, détermination de ses besoins spécifiques eu égard à sa prise en charge et recherche des prestataires adaptés.
- L’éducation thérapeutique des patients après la sortie d’hospitalisation : consultation de suivi infirmier et accompagnement de la prise en charge des patients recevant un traitement anti-infectieux après la sortie d’hospitalisation. Prévention, surveillance et détection des effets secondaires liés au médicament ou à la voie d’administration (midline, PICC2, voie veineuse périphérique…), surveillance de l’efficacité du traitement… Cette mission s’inscrit dans le cadre de la création d’un protocole de coopération national d’infirmières expertes en antibiothérapie.
Actions extrahospitalières
Les ITAI qui font partie d’une EMA ont vocation à intervenir dans les trois secteurs de soins : le secteur sanitaire (les hôpitaux d’un même groupement hospitalier de territoire), le secteur de ville et le secteur médico-social. À titre d’exemple, dans les établissements d’hébergement pour personnes âgées dépendantes (Ehpad), les ITAI promeuvent auprès du personnel paramédical et médical la juste prescription des examens de laboratoire et des anti-infectieux, ainsi que les modalités optimales d’administration et de suivi des antibiothérapies. Pour cela, ils peuvent s’appuyer sur les réseaux d’infirmiers mobiles en hygiène et sur les filières gériatriques. Les ITAI peuvent également intervenir dans les instituts de formation en soins infirmiers au cours par exemple des unités d’enseignement ciblant les antibiotiques (UE 2.11 Pharmacologie et thérapeutique).
Formation des infirmiers en thérapeutique anti-infectieuse
Les ITAI sont titulaires d’un diplôme interuniversitaire ouvert à la fois au personnel paramédical et médical. À ce jour, une seule formation est proposée tous les trois ans par l’université de Rennes, en partenariat avec le centre hospitalier universitaire : le diplôme d’université (DU) Infirmier en thérapeutique anti-infectieuse3. Il consiste en une formation de cent heures de cours alternant cours magistraux, travaux pratiques incluant des jeux de rôles, et ateliers ; un cours inversé est également à réaliser sous la supervision d’un enseignant. Le DU est organisé en quatre modules (Prérequis indispensables en thérapeutiques anti-infectieuses, Usage des différents anti-infectieux par un infirmier expert, Suivi de l’administration parentérale des anti-infectieux, L’infirmier expert : projet, responsabilité et retour d’expérience). Les thématiques abordées sont les notions de microbiologie et de diagnostic de laboratoire (antibiogramme…), les classes d’antibiotiques (pharmacologie, pharmacocinétique, spectre d’action), les protocoles d’antibiothérapie empirique puis adaptés aux micro-organismes identifiés, les modalités d’administration des anti-infectieux, le suivi de leur efficacité et de leur toxicité (dosage), la vaccination, les programmes et actions de BAU, l’éducation thérapeutique… Une partie des cours sont communs à ceux suivis par des médecins dans le cadre d’un diplôme interuniversitaire médical en antibiothérapie. Cette formation est sanctionnée par un examen écrit et la soutenance d’un mémoire. Ce DU a formé en deux promotions dix infirmiers en 2018 et treize en 2021, soit un total de 23 ITAI. À l’évidence, les infirmiers en hygiène disposent de connaissances théoriques et pratiques les prédisposant à réussir ce type de formation complémentaire.
Place de l’infirmier en thérapeutique anti-infectieuse au sein de l’équipe mobile d’antibiothérapie
Les EMA sont constituées a minima d’un infectiologue, un pharmacien, un microbiologiste et un infirmier formé en infectiologie [6]. L’ITAI est sous l’autorité hiérarchique d’un cadre de santé et sous l’autorité fonctionnelle du responsable de l’EMA qui est souvent l’infectiologue. Ses missions, définies par le responsable médical de l’EMA, se traduisent par des actions communes mais aussi par des actions spécifiques qui peuvent, dans un second temps, nécessiter l’intervention des autres membres de l’EMA (Figure 1). L’ITAI développe en autonomie des cours auprès du personnel paramédical sur les thématiques de la résistance aux antibiotiques et les stratégies de BUA. En collaboration avec le pharmacien de la BUA, l’ITAI développe des protocoles d’administration des antibiotiques (posologie, dilution, modalités d’administration) qui sont facilement sélectionnés dans le logiciel métier de prescription par les cliniciens et utilisés par les infirmiers. L’ITAI effectue des actions d’évaluation des pratiques de prescription d’analyses microbiologiques diagnostiques et de suivi, ainsi que des pratiques de prescription d’antibiotiques, et en fait remonter les discordances auprès des infectiologues transversaux pour qu’ils échangent avec les prescripteurs. Ainsi l’ITAI participe au recueil de données destinées à l’Iqss Atbir en consultant les dossiers médicaux et en remplissant avec validation médicale les formulaires dédiés. Enfin, en réponse à des alertes des infectiologues transversaux, l’ITAI investigue des cas d’infection associée aux cathéters veineux et autres dispositifs invasifs, ainsi que des cas d’infection du site opératoire.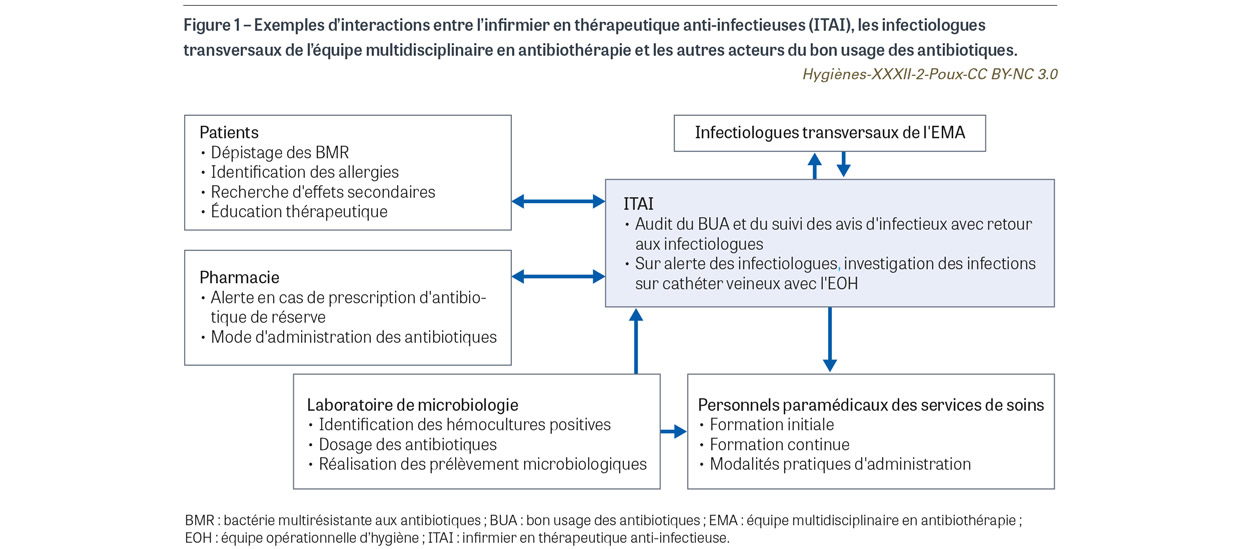
Interactions avec les équipes opérationnelles d’hygiène
Certaines actions évoquées précédemment relèvent à la fois du domaine du BUA et de la prévention des infections associées aux soins, ces dernières impliquant des bactéries résistantes aux antibiotiques particulièrement difficiles à traiter. D’autres actions peuvent être menées conjointement par les EOH et les EMA, telles que la promotion de la vaccination des patients et des soignants, la mise en place du protocole de décontamination cutanéomuqueuse (application nasale de mupirocine, désinfection cutanée et bain de bouche à la chlorhexidine pendant cinq jours entourant le geste opératoire) chez les patients de chirurgie orthopédique bénéficiant d’une implantation de matériel, ou le suivi des veinites et bactériémies sur voie veineuse périphérique ou sur midline ou PICC (détection par l’EMA puis travail conjoint avec l’EOH sur la recherche de cause : traçabilité de la pose, des pansements et des changements de ligne, évaluation de la pertinence du maintien, évaluation des connaissances et des pratiques concernant la manipulation des lignes…).
Exemple de l’équipe multidisciplinaire en antibiothérapie des Hôpitaux universitaires Henri-Mondor
L’EMA des Hôpitaux universitaires Henri-Mondor est composée de deux infectiologues praticiens hospitaliers à temps plein, un infectiologue assistant à temps plein, un pharmacien à mi-temps et une ITAI à temps plein, sous la responsabilité hiérarchique du cadre supérieur de l’EOH hospitalière. EOH et EMA appartiennent au même département de prévention, diagnostic et traitement des infections. Concrètement, au quotidien, les actions de l’ITAI (Tableau I, figure 1) sont les suivantes :
- l’évaluation des pratiques, notamment de prescription de vancomycine au bloc opératoire en analysant quotidiennement à partir du logiciel du bloc opératoire les patients concernés, en en recherchant auprès d’eux les raisons (allergie aux bêtalactamines) et en faisant remonter les discordances auprès des infectiologues transversaux pour qu’ils échangent avec les anesthésistes prescripteurs ;
- à partir des alertes des infectiologues, l’investigation des cas d’infection locale de cathéter veineux éventuellement associée à une bactériémie (traçabilité, mesures de prévention avec l’EOH) ;
- à partir des alertes de la pharmacie, le suivi des administrations de vancomycine, ganciclovir et amoxicilline à des doses supérieures à 8 g/jour afin de s’assurer de la mise en place des mesures de prévention des effets secondaires toxiques (modalités et vitesse d’administration) ;
- l’éducation thérapeutique auprès des patients bénéficiant d’un traitement antibiotique afin de leur préciser les potentiels effets secondaires liés aux médicaments ou à la voie d’administration ; ces actions se poursuivent par un appel téléphonique quinze jours après le retour à domicile ;
- l’évaluation du respect par les prescripteurs des avis individuels donnés par les infectiologues ;
- en interaction avec le laboratoire de bactériologie, la formation du personnel paramédical des services à la réalisation des hémocultures ;
- en interaction avec l’EOH, l’identification des veinites et des infections sur cathéter (périphérique, PICC et midline) et l’investigation de la traçabilité de ces dispositifs et du respect des mesures de prévention des infections ;
- en collaboration avec les ITAI des centres hospitaliers de Bligny (Essonne) et de Gonesse (Val-d’Oise), la réalisation d’une enquête par questionnaire auprès des paramédicaux concernant leurs besoins en connaissances dans le domaine du BUA, et la réalisation d’un support commun de formation.
Pour mener à bien ces actions, l’ITAI a été formée aux différents logiciels métier par les pharmaciens et les médecins de l’EMA. Elle assiste également aux réunions hebdomadaires de bibliographie animées par les médecins de l’EMA et à la réunion de concertation pluridisciplinaires d’infectiologie. L’un de ses projets consiste notamment à constituer un protocole de coopération pour lui permettre de réaliser des consultations de patients sous antibiothérapie intraveineuse à domicile après leur sortie de l’hôpital dans le cadre d’un suivi complétant les actions d’éducation thérapeutique. Elle pourra transmettre les éléments relevés aux infectiologues lors des réunions de concertation pluridisciplinaires. Dans le cadre de cette consultation, l’ITAI pourrait également prescrire et administrer des vaccins.
Discussion et perspectives
La fonction d’ITAI est récente et le nombre d’infirmiers diplômés est à ce jour peu élevé : le recul sur cette nouvelle spécialisation est donc faible. Dans la revue récente de Camerini et al. s’intéressant à la place des infirmiers au sein du BUA, aucun protocole ni recommandation n’ont été retrouvés dans la littérature internationale [9]. Le rôle des infirmiers dans le BUA est pourtant central puisqu’ils interviennent à presque toutes les étapes de la prise en charge des patients : admission, réalisation des premiers bilans, initiation de l’administration des antibiotiques, suivi de l’évolution clinique, adaptation du traitement aux résultats microbiologiques et du dosage des antibiotiques, suivi des effets secondaires, changement de voie d’administration, éducation du patient… [10]. La nécessité de mieux les impliquer dans le BUA est soulignée par les CDC et l’association américaine des infirmiers [11]. Au-delà du renforcement de leurs sensibilisation, formation et compétences, différentes approches ont été testées aux Royaume-Uni : un modèle vertical où l’infirmier spécialisé aurait un rôle de « consultant » et incarnerait à titre individuel une politique paramédicale de BUA, un modèle horizontal où l’ensemble des infirmiers verraient leurs compétences augmentées et seraient sensibilisés au domaine du BUA, et un modèle hybride associant les deux approches [12]. Dans ces différentes expériences, le parallèle et l’association synergique avec les EOH sont soulignés. La formation des ITAI est aujourd’hui limitée à un seul diplôme universitaire qui a formé 23 ITAI. D’autres formations sont en cours d’élaboration. Les besoins sont pourtant importants : chaque EMA compte un infirmier spécialisé dans le BUA, et chaque groupement hospitalier de territoire (GHT) doit disposer au minimum d’une EMA (6). Début 2024, 136 GHT ont été constitués4. De façon assez similaire aux EOH, les EMA permettent aux infirmiers de développer des compétences spécifiques reconnues par un diplôme universitaire. C’est dans cet esprit que la sous-action 13.3 de la stratégie nationale 2022-2025 de prévention des infections et de l’antibiorésistance propose de « Valoriser et encourager la formation des infirmiers ayant acquis une compétence particulière en prévention des infections et de l’antibiorésistance (par exemple : création d’un statut expert, spécialisé, infirmier en pratique avancée…) et rendre attractif leur positionnement dans ce champ de compétences » [4]. La valorisation de ces compétences pourrait donc passer par un statut d’infirmier en pratique avancée que l’on pourrait voir partagé entre la prévention des infections et le BUA. Par ailleurs l’ITAI pourrait s’appuyer sur un réseau de correspondants infirmiers en BUA dans chaque service de soins, les correspondants pouvant être partagés avec l’EOH. Au regard des objectifs fixés par les organismes de tutelle, la fonction d’ITAI va nécessairement se développer dans les années à venir. Il est important de réfléchir dès à présent à des indicateurs de performance spécifiques à cette activité, qui n’existent pas à ce jour. Il pourrait s’agir d’indicateurs de processus (par exemple, parmi les patients bénéficiant d’une antibiothérapie à domicile, le nombre de patients bénéficiant d’une action d’éducation thérapeutique à leur sortie d’hospitalisation) ou de résultat (incidence des effets secondaires iatrogènes liés à l’administration d’antibiotiques par voie intraveineuse au cours d’une hospitalisation).
Conclusion
Il est possible d’imaginer plusieurs conditions d’exercice pour les ITAI. Au sein d’une équipe multidisciplinaire, ils pourront développer leurs compétences et apporter leur contribution à l’échelle d’un établissement ou d’un groupe d’établissements. Ils peuvent également, au sein de structures de plus petite taille, mettre en place une politique de BUA avec l’aide d’un médecin référent. Le cas échéant, ils pourraient occuper à la fois les fonctions d’infirmier hygiéniste et d’ITAI tant ces domaines sont complémentaires et les actions synergiques. La fidélisation des infirmiers au sein des établissements de santé passe par leur possibilité d’évoluer professionnellement au sein de services différents, dans des modes d’exercice variés et en se spécialisant le cas échéant. Au même titre que la spécialisation de l’infirmier hygiéniste la possibilité de devenir ITAI constitue une nouvelle opportunité pour les infirmiers de nombreux secteurs. La lutte contre l’antibiorésistance constitue un objectif de santé publique : les actions de juste prescription des antibiotiques en sont un pilier majeur à côté de la lutte contre la transmission croisée et du bon usage des tests de laboratoires. L’ITAI peut contribuer significativement à cet effort en participant aux actions déjà en place comme l’évaluation des pratiques, mais aussi en développant des actions ciblant la qualité de l’administration des antibiotiques auprès des acteurs paramédicaux, et des actions spécifiquement tournées vers le patient pour qu’il devienne un acteur de sa prise en charge dans ce domaine.
Notes :
1- Iqss 2023 - Taux de patients ayant une prescription d’antibiothérapie de 7 jours ou moins pour infection respiratoire basse : campagne de recueil des indicateurs de qualité et de sécurité des soins [Internet]. Saint-Denis: Haute Autorité de santé; 2023. Accessible à : https://www.has-sante.fr/jcms/p_3165415/fr/iqss-2023-taux-de-patients-ayant-une-prescription-d-antibiotherapie-de-7-jours-ou-moins-pour-infection-respiratoire-basse-campagne-de-recueil-des-indicateurs-de-qualite-et-de-securite-des-soins (Consulté le 17-04-2024).
2- Peripherally inserted central catheter, cathéter veineux central inséré par une veine périphérique.
3- Diplôme d'université - Infirmier en thérapeutique anti-infectieuse [Internet]. Rennes: université de Rennes; 2024. Accessible à : https://formations.univ-rennes.fr/diplome-duniversite-infirmier-en-therapeutique-anti-infectieuse (Consulté le 17-04-2024).
4- Les GHT par région [Internet]. Paris: ministère du Travail, de la Santé et des Solidarités; 2024. Accessible à : https://sante.gouv.fr/professionnels/gerer-un-etablissement-de-sante-medico-social/groupements-hospitaliers-de-territoire/article/les-ght-par-region#:~:text=136%20GHT%20ont%20%C3%A9t%C3%A9%20constitu%C3%A9s (Consulté le 17-04-2024).